inima artificială
context
o inimă naturală are două pompe, fiecare cu două camere. Atriul drept pompează sângele epuizat de oxigen din corp în ventriculul drept, care îl pompează în plămâni. Atriul stâng trimite sânge aerat din plămâni în ventriculul stâng, care îl pompează în corp. Cu fiecare bătaie a inimii, cele două atrii se contractă împreună, urmate de ventriculele mari.
insuficiența cardiacă congestivă, care este capacitatea în continuă scădere a inimii de a pompa sânge, este una dintre principalele cauze de deces. Această boală este cauzată de deteriorarea bruscă a atacurilor de cord, deteriorarea infecțiilor virale, defecțiunile valvei, hipertensiunea arterială și alte probleme. Potrivit American Heart Association, aproximativ cinci milioane de americani trăiesc cu insuficiență cardiacă și peste 400.000 de cazuri noi sunt diagnosticate în fiecare an. Aproximativ 50% din toți pacienții mor în decurs de cinci ani. Bolile de inimă au costat industria sănătății din Statele Unite aproximativ 95 de miliarde de dolari în 1998.
deși medicația și tehnicile chirurgicale pot ajuta la controlul simptomelor, singurul remediu pentru insuficiența cardiacă este un transplant de organe. În 1998, aproximativ 7.700 de americani se aflau pe lista națională de transplanturi de inimă, dar doar 30% au primit transplanturi. Inimile artificiale și dispozitivele de asistență la pompă au fost astfel dezvoltate ca alternative potențiale.
o inimă artificială menține circulația sângelui și oxigenarea inimii pentru diferite perioade de timp. Inima artificială ideală trebuie să bată de 100.000 de ori la fiecare 24 de ore fără a necesita lubrifiere sau întreținere și trebuie să aibă o sursă de alimentare constantă. De asemenea, trebuie să pompeze mai repede sau mai lent, în funcție de activitatea pacientului, fără a provoca nici o infecție, nici cheaguri de sânge.
cele două tipuri majore de inimi artificiale sunt mașina Inimă-Plămân și inima mecanică. Primul tip constă dintr-un oxigenator și o pompă și este utilizat în principal pentru a menține fluxul de sânge în timp ce inima este operată. Această mașină poate funcționa doar câteva ore, deoarece sângele se deteriorează după perioade mai lungi.
o inimă mecanică este concepută pentru a reduce sarcina totală de lucru a unei inimi care nu mai poate funcționa la capacitatea sa normală. Aceste inimi constau din echipamente care pulsează sângele între bătăile inimii sau folosesc un ventricul auxiliar artificial (dispozitivul de asistență a ventriculului stâng, LVAD) care pompează o parte din debitul cardiac normal. Deoarece astfel de dispozitive duc de obicei la complicații pentru pacient, acestea au fost utilizate în general ca înlocuitor temporar până când inimile naturale pot fi obținute pentru transplant. La nivel mondial au fost implantate aproximativ 4.000 de LVAD-uri. Piața acestor dispozitive este estimată la 12 miliarde de dolari pe an în Statele Unite.
istoric
de la sfârșitul secolului al XIX-lea, oamenii de știință au încercat să dezvolte un dispozitiv mecanic care să restabilească oxigenul în sânge și să elimine dioxidul de carbon excesiv, precum și o pompă pentru a înlocui temporar acțiunea inimii. A durat aproape 100 de ani până când prima mașină de succes inimă-plămân a fost folosită pe o ființă umană de John H. Gibbon Jr.în 1953. Patru ani mai târziu, prima inimă artificială (făcută din plastic) din lumea occidentală a fost implantată în interiorul unui câine. Institutul Național al inimii
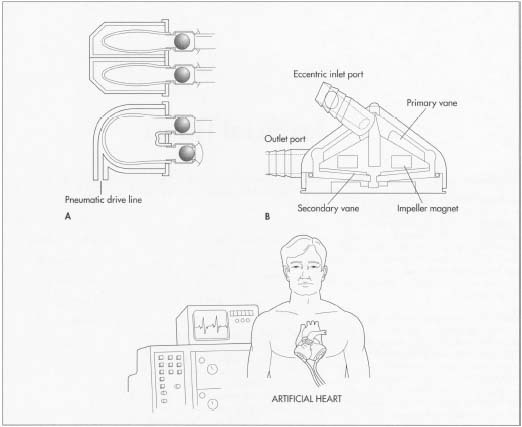
a stabilit programul inimii artificiale în 1964, ducând la prima inimă artificială totală pentru uz uman implantată în 1969.
accentul sa mutat la sistemele de asistență ventriculară stângă și materialele compatibile cu sângele în 1970. În același an, un LVAD a fost utilizat cu succes. Cu toate acestea, dezvoltarea pompei de sânge a continuat și dispozitivele au devenit mai mici, mai ușoare, mai acceptabile și cu succes clinic. De asemenea, au fost dezvoltate o serie de pompe din poliuretan și plastic Longlife time. În anii 1980, Administrația pentru alimente și medicamente (FDA) a impus reguli mai restrictive Legii privind standardele dispozitivelor medicale, ducând la costuri de dezvoltare mai mari. Multe grupuri de cercetare au trebuit să renunțe, rămânând doar câteva astăzi.
probabil cel mai faimos om de știință este Dr.Robert Jarvik, care a inventat o inimă artificială numită Jarvik-7. Acest dispozitiv, realizat din aluminiu și plastic, a înlocuit cele două camere inferioare ale inimii naturale și a folosit două diafragme de cauciuc pentru acțiunea de pompare. Un compresor extern de dimensiunea unui frigider a menținut bătăile inimii artificiale. Barney Clark a fost primul pacient care a primit această inimă. A supraviețuit cu 112 zile înainte ca complicațiile fizice cauzate de implant să-i ia viața. În 1986, William Schroeder a devenit al doilea beneficiar Jarvik-7, supraviețuind aproximativ 20 de luni.
comunitatea medicală a realizat că o inimă complet implantabilă ar putea evita problemele de mobilitate și infecție cauzate de Jarvik-7. În 1988, Institutele Naționale de sănătate au început să finanțeze dezvoltarea unor astfel de inimi și susțineau un astfel de program în 1991 în valoare totală de 6 milioane de dolari. Trei ani mai târziu, a devenit disponibil un LVAD implantabil electric și alimentat cu baterii. În 1999, Charlie Chappis a devenit primul pacient eliberat vreodată dintr-un spital cu un astfel de dispozitiv. Alte inimi artificiale de diferite modele sunt în prezent testate.
materii prime
o inimă artificială sau LVAD este realizată din piese metalice, plastice, ceramice și animale. Un aliaj de titan-aluminiu-vanadiu este utilizat pentru pompă și alte piese metalice, deoarece este biocompatibil și are proprietăți structurale adecvate. Piesele de titan sunt turnate la un procesor specializat de titan. Cu excepția suprafețelor care intră în contact cu sângele, titanul este prelucrat la un finisaj specific. Suprafețele care intră în contact cu sângele primesc o acoperire specială de microsfere de titan care se leagă permanent de suprafață. Cu această acoperire, celulele sanguine aderă la suprafață, creând o căptușeală vie.
o diafragmă care intră în contact cu sângele în interiorul pompei este realizată dintr-un tip special de poliuretan care este, de asemenea, texturat pentru a asigura aderența celulelor sanguine. Două grefe tubulare sunt realizate din poliester (care sunt utilizate pentru a atașa dispozitivul la aorta), iar supapele sunt valve cardiace reale îndepărtate de la un porc. Alte părți care alcătuiesc motorul sunt fabricate din titan sau alte metale și ceramică.
Proiectare
există mai multe probleme critice la proiectarea unui LVAD. Dinamica fluidelor fluxului sanguin trebuie înțeleasă astfel încât să fie pompat suficient sânge și să nu se creeze cheaguri de sânge. Trebuie alese materiale biocompatibile; în caz contrar, pompa ar putea eșua. Eficiența motorului trebuie optimizată astfel încât să se genereze căldură minimă. Din cauza unei posibile respingeri, volumul total și suprafața întregului dispozitiv trebuie păstrate cât mai mici posibil. Un LVAD tipic cântărește în jur de 2,4 lb (1.200 gm) și are un volum de 1,4 halbe (660 ml).
Robert Jarvik s-a născut pe 11 mai 1946, în Midland, Michigan, și a crescut în Stamford, Connecticut. A intrat la Universitatea Syracuse din New York în 1964, studiind arhitectura și desenul mecanic. După ce tatăl său a dezvoltat boli de inimă, Jarvik a trecut la pre-medicină. A absolvit în 1968 cu o licență în arte în zoologie, dar a fost respins de școlile medicale din Statele Unite. A intrat la Universitatea din Bologna în Italia, dar a plecat în 1971 la Universitatea din New York, obținând un master în arte în biomecanică ocupațională.
Jarvik a aplicat pentru un loc de muncă la Universitatea din Utah. Directorul Institutului de inginerie biomedicală și Divizia de organe artificiale, Willem Kolff, a dezvoltat o inimă artificială de la mijlocul anilor 1950. Jarvik a început ca asistent de laborator, obținând diploma medicală în 1976.
la 2 decembrie 1982, medicii au transplantat prima inimă artificială într-un om. Acest dispozitiv din plastic și aluminiu, Jarvik-7, a fost implantat în Barney Clark, care a supraviețuit timp de 112 zile după operație. Alți câțiva pacienți au primit Jarvik – 7 inimi, dar niciunul nu a trăit mai mult de 620 de zile. Principalele beneficii au fost că nu ar fi o așteptare pentru o inimă umană și nu a existat nici o șansă de respingere. Capcana evidentă fiind pacienții au fost conectați pentru totdeauna la o mașină cu aer comprimat prin tuburi.
Jarvik-7 a fost în cele din urmă folosit ca o măsură de oprire pentru pacienții care așteaptă Inimi naturale și a oferit speranța că nu va exista o așteptare pentru transplanturi. În 1998, Jarvik a continuat să lucreze la un dispozitiv autonom care să fie implantat în inima bolnavă a unei persoane pentru a-l face să funcționeze corect.
procesul de fabricație
-
1 majoritatea componentelor sunt realizate conform specificațiilor personalizate de către producători terți, inclusiv magazine de mașini și producători de plăci de circuite imprimate. Supapele porcine sunt cusute în interiorul grefelor cu suturi la o firmă de dispozitive medicale specializată în valve cardiace.
odată ce toate componentele sunt obținute, sistemul LVAD este asamblat și testat, pentru a se asigura că fiecare dispozitiv îndeplinește toate specificațiile. Odată testat, LVAD poate fi sterilizat și ambalat pentru expediere.
formarea pieselor din poliuretan
- 2 unii producători de inimă artificială își fac propriile piese din poliuretan. Un proces utilizează o soluție lichidă proprietară care este turnată pe un strat de Dorn ceramic cu strat. Fiecare strat este încălzit și uscat până la atingerea grosimii dorite. Piesa este apoi scoasă din dorn și inspectată. În caz contrar, un producător terț utilizează un proces de turnare prin injecție sau turnare în vid combinat cu sudarea cu frecvență radio.
asamblare
- 3 Fiecare inimă artificială durează câteva zile pentru a pune împreună și a testa. Procesul de asamblare se realizează într-o cameră curată pentru a evita contaminarea. Fiecare inimă artificială este formată din până la 50 de componente care sunt puse împreună folosind adezivi speciali. Acești adezivi necesită întărire la temperaturi ridicate. Mai multe operații de asamblare se întâmplă în paralel, inclusiv asamblarea carcasei și componentelor motorului, asamblarea tubului percutanat și atașarea plăcilor împingătoare la diafragma poliuretanică. Aceste subsisteme sunt inspectate individual, apoi are loc asamblarea finală a sistemului complet. Grefele sunt asamblate separat și atașate în timpul funcționării.
testare
- 4 După finalizarea asamblării, fiecare dispozitiv este testat folosind echipamente speciale care simulează presiunile din corp. Toate componentele electronice sunt testate cu echipamente electronice de testare pentru a asigura funcționarea corectă a tuturor circuitelor.
sterilizare / ambalare
- 5 După ce inima artificială este testată și trece, este trimisă la un serviciu extern pentru sterilizare. Fiecare dispozitiv este sigilat în tăvi de plastic și returnat producătorului inimii. Apoi este ambalat în valize personalizate pentru a-l proteja de contaminare și pentru a preveni deteriorarea.
controlul calității
majoritatea componentelor au trecut deja inspecția înainte de a ajunge la producătorul inimii. Unele componente sunt încă inspectate dimensional, deoarece necesită toleranțe strânse-de ordinul a milioane de centimetri, ceea ce necesită instrumente speciale de măsurare. Pentru a respecta reglementările FDA, fiecare componentă (inclusiv adezivii) utilizată în proces este controlată de lot și număr de serie, astfel încât problemele de urmărire să fie posibile.
subproduse/deșeuri
resturi titanul este recuperat și reciclat după retopire și reformare. În caz contrar, se produc puține deșeuri, deoarece majoritatea componentelor au trecut inspecția înainte de a părăsi diferiții producători. Alte piese defecte sunt aruncate. Odată ce un dispozitiv a fost utilizat de un pacient, acesta este trimis înapoi producătorului inimii pentru analiză pentru a îmbunătăți designul.
viitorul
în următorul deceniu, o serie de dispozitive noi vor veni pe piață. Cercetătorii de la Universitatea de Stat din Pennsylvania dezvoltă o inimă electromecanică alimentată cu energie de frecvență radio care este transmisă prin piele. Un motor acționează plăci de împingere, care alternează în presarea împotriva sacilor plini de sânge din plastic pentru a simula pomparea. Pacienții poartă un acumulator în timpul zilei și dorm cu dispozitivul conectat la o priză electrică. Această inimă artificială va fi testată la om până în 2001.
mai multe grupuri de cercetare dezvoltă pompe care circulă sângele în mod continuu, mai degrabă decât folosind o acțiune de pompare, deoarece aceste pompe sunt mai mici și mai eficiente. În Australia, Micromedical Industries Limited dezvoltă o pompă de sânge rotativă cu flux continuu, care se așteaptă să fie implantată la om până în 2001. Departamentul de Cardiologie al Universității de Stat din Ohio dezvoltă o pompă de plastic de dimensiunea unui puc de hochei care se autoreglează. Această pompă este implantată la pacienți timp de câteva săptămâni până când propria lor inimă se recuperează.
Thermo Cardiosystems, Inc. de asemenea, lucrează la un LVAD cu o pompă rotativă cu flux continuu), care se așteaptă să fie implantat cândva în 2000 și un LVAD cu o pompă centrifugă cu flux continuu. Acesta din urmă este încă într-o fază de dezvoltare timpurie, dar este planificat să fie prima pompă fără rulmenți din lume, ceea ce înseamnă că nu va avea piese care să se uzeze. Acest lucru se realizează prin suspendarea magnetică a rotorului pompei. Ambele dispozitive vor fi disponibile cu transfer de energie transcutanat, ceea ce înseamnă că dispozitivele vor fi complet implantabile.
cu mai puține inimi donatoare disponibile, altele dezvoltă, de asemenea, o inimă artificială care este un înlocuitor permanent. Aceste înlocuiri pot fi sub forma unui dispozitiv de asistență a ventriculului stâng sau a unei inimi artificiale totale, în funcție de starea fizică a pacientului. LVAD-urile sunt dezvoltate de inventatorul Robert Jarvik și renumitul chirurg cardiac Michael DeBakey. Inimile artificiale totale sunt dezvoltate în comun de Texas Heart Institute și Abiomed, Inc. în Massachusetts. În Japonia, cercetătorii dezvoltă inimi artificiale totale bazate pe un sistem de supape cu bilă din silicon și o pompă centrifugă cu un sistem de rulmenți realizat din componente ceramice și polietilenă din alumină.
alternative la inimile artificiale și pompele de asistență pentru inimă sunt, de asemenea, în curs de dezvoltare. De exemplu, a fost inventată o clemă specială care schimbă forma unei inimi bolnave, care este de așteptat să îmbunătățească eficiența pompării cu până la 30%. Un astfel de dispozitiv necesită o intervenție chirurgicală minim invazivă pentru implantare.
unde să aflați mai multe
periodice
Bonfield, Tim. „Dispozitiv pentru a ajuta inimile.”Cincinnati Enquirer (7 Noiembrie 1999).
Castor, Tasha. „Ohio State University Cardiologie unitate setat pentru a încerca pompa de inima.”Felinarul (6 Mai 1999).
„Inimi electrice până în 2005.”Mecanica Populară (Martie 1997).
Gugliotta, Guy. „Optimist pe inimile create de om: dispozitivele îmbunătățite le salvează și pe cele III pentru Transplant.”The Washington Post (28 Iunie 1999): AOL.
Guy, T. Sloane. „Evoluția și starea actuală a inimii artificiale totale: căutarea continuă.”Jurnalul ASAIO (ianuarie-februarie 1998): 28-33.
Sala, Celia. „Pompa De Dimensiuni Mari Poate Reduce Decesele Cardiace.”The Daily Telegraph (13 Septembrie 1999): 11.
Hesman, Tina. „Pompa aduce noi așteptări pentru inima artificială.”Omaha World-Herald (12 Decembrie 1999).
Hopkins, Elaine. „Dispozitivul permite pacientului inimii să aștepte transplantul acasă.”Jurnal Star (30 Noiembrie 1999).
Kinney, David. „Inima Artificială Eficientă Pare La Îndemână.”Los Angeles Times (23 Ianuarie 2000).
Kolff, William. „Primii ani de organe artificiale la Clinica Cleveland: partea a II-a: Chirurgie pe cord deschis și inimi artificiale.”Jurnalul ASAIO (mai-iunie 1998): 123-128.
Kolff, William. „Nevoia de fabricare mai ușoară a inimilor artificiale și a dispozitivelor de asistență și modul în care această nevoie poate fi satisfăcută prin tehnica de turnare în vid.”Jurnalul ASAIO (ianuarie-februarie 1998): 12-27.
Kunzig, Robert. „Ritmul Continuă.”Descoperiți (Ianuarie 2000): 33-34.
Comunicații M2. „Teste de succes de compatibilitate a sângelui pentru inima artificială Micromedical.”M2 PressWIRE (26 Martie 1999).
Phillips, Winfred. „Inima artificială: Istorie și starea actuală.”Jurnalul de inginerie biomecanică (noiembrie 1993): 555-557.
Takami, Y. și colab. „Progresul actual în dezvoltarea unei inimi artificiale centrifuge giroscopice Total implantabile.”Jurnalul ASAIO (mai-iunie 1998): 207-211.
Wilson, Steve. „O cursă pe viață și pe moarte contra timpului. „Republica Arizona (14 Noiembrie 1999).
Yambe, T. și colab. „Dezvoltarea inimii artificiale totale cu avantaje economice și de durabilitate.”Jurnalul Internațional al organelor artificiale (1998): 279-284.
altele
„progrese în dezvoltarea unei inimi artificiale.”http://www.uts.edu.au/new/archives/l999/February/02.html(29 decembrie 2000).
— Laurel M. Sheppard




